Bonjour,
«Tout le monde se donne corps et âme»
Les patients isolés, la peur d’être contaminé, la solidarité, la fatigue:soignants et membres du personnel hospitalier romand évoquent leur crise du Covid-19. Paroles de personnes au front, au cœur de la crise sanitaire.
Camille Pagella
&Albertine Bourget

Ils et elles sont médecins et infirmiers – et infirmières – aux urgences ou aux soins intensifs. Mais aussi ambulanciers, chargés de l’accueil de patients suspectés d'être infectés par le Covid-19, ou encore du nettoyage des salles ou de la gestion des stocks de matériel critique. A ceux qui sont au front dans la lutte contre l’épidémie, nous avons voulu donner la parole. Avec leurs mots, ils disent comment ils vivent cette période hors du commun et à laquelle ils font face avec un sens du devoir exemplaire.
«Diagnostiquer et soigner, mais aussi être là et accompagner»


Amandine Berner, cheffe de clinique en médecine interne aux HUG.
«Ce qui change aujourd’hui, c’est que tout est plus intense, à une échelle plus importante. Comme tous les patients Covid sont concentrés aux HUG, je ne côtoie que des patients qui ont la même pathologie. C’est inédit. Mon service a démultiplié le nombre de lits, l’organisation a été exceptionnelle. La gestion de l’incertitude est plus forte en ce moment, tout bouge, tout change très vite et même si nous sommes habitués à ça en médecine, elle est extrêmement forte. Et puis, il y a aussi quelque chose d’autre que l’on doit gérer: l’impuissance. Nous n’avons pas de traitement spécifique pour soigner ces patients, qui vivent cette maladie très seuls. J’essaie de contrebalancer cela en étant encore plus présente pour eux. Notre métier prend tout son sens aussi dans ces situations-là. Diagnostiquer, soigner mais aussi être là, accompagner et être un substitut, à notre échelle, à ce manque de proches. Nous faisons un maximum le lien avec les familles.
Dans les situations de fin de vie, certains proches ont l’autorisation exceptionnelle de venir. Je vois et j’entends qu’on parle énormément des soins intensifs, car ils sont évidemment en première ligne et ils soignent les patients les plus sévèrement atteints, mais la majorité des patients hospitalisés sont pris en charge par la médecine interne, où le personnel se donne aussi corps et âme. Chez nous, un bâtiment entier est rempli de patients atteints du Covid-19.
Etonnamment, ces dernières semaines, il y a beaucoup moins de patients avec d’autres pathologies aiguës que le coronavirus et nous avons tous la crainte que ces patients respectent tellement les directives de rester à la maison qu’ils arrivent trop tard à l’hôpital. Avec une autre vague, celle de pathologies aiguës décompensées parce que certaines personnes auront trop attendu pour se faire soigner.»
«La nouveauté, c’est cette sensation de danger pour nous-mêmes»
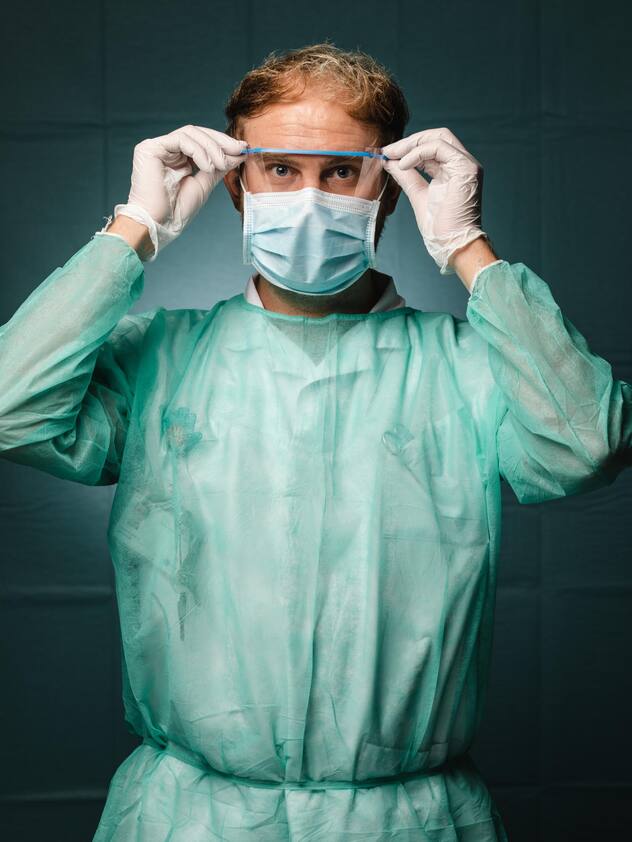
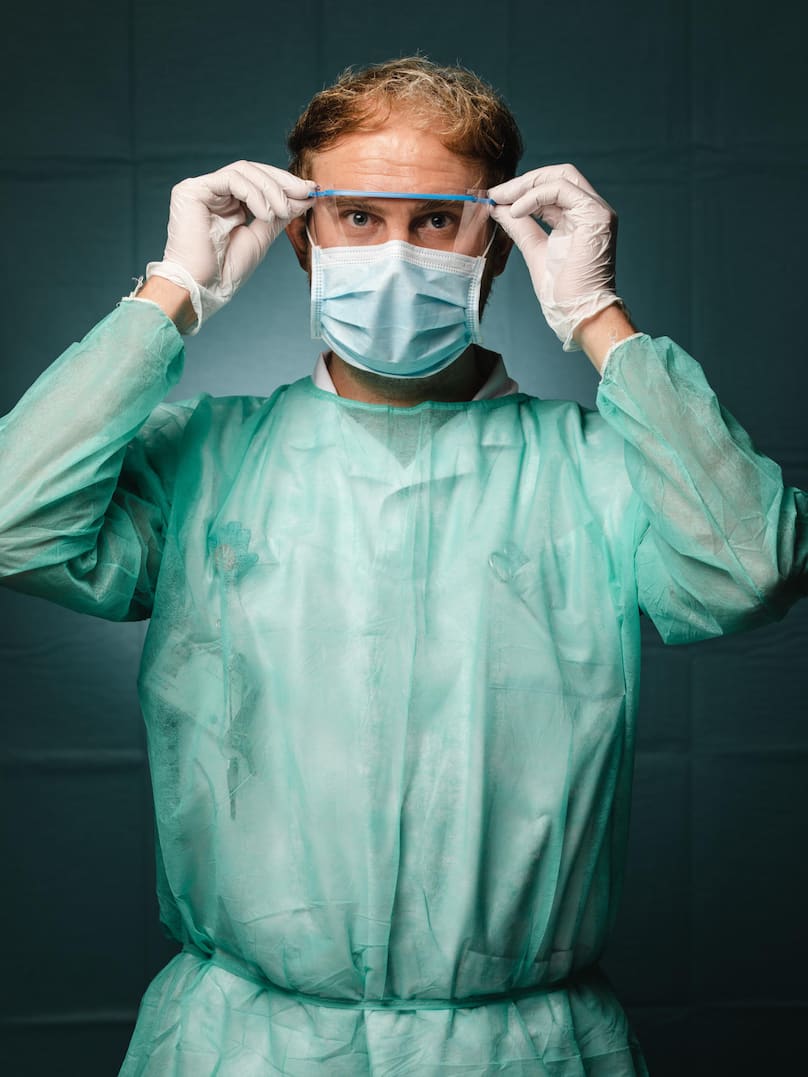
Benjamin Dixon, infirmier aux urgences des HUG.
«Aujourd’hui, la grande majorité des gens qui se présentent aux urgences sont dépistés pour le Covid-19. Cela a changé énormément de choses pour nous: nous faisons plus de douze heures de garde, nos vacances ont été annulées jusqu’à nouvel avis. La fatigue commence à se faire sentir, je tiens le coup, mais c’est quand même un peu rude. C’est aussi difficile de porter en continu ce matériel de protection, qui est loin d’être confortable. Nous sommes tout le temps masqués. Nous savons pourquoi nous le portons, mais nous sortons avec des marques sur le visage et il fait très chaud sous nos blouses de protection. Nous devons faire extrêmement attention à bien nous désinfecter. Mes mains n’ont jamais été dans un tel état.
La nouveauté, c’est que nous avons une sensation de danger pour nous-mêmes. C’est un vrai facteur de stress: notre propre santé, notre sécurité. Mais nous sentons que nous sommes très soutenus par la population et aussi par notre institution. Nous sommes remerciés tous les jours, ça nous booste, nous motive et nous aide à tenir le coup. Mon unité est particulièrement touchée, et notre chef infirmier a dû monter un nouveau secteur en un claquement de doigts. Tout a été organisé de manière extraordinaire en très peu de temps, ce qui allège énormément notre stress. Cette situation fait ressortir beaucoup de solidarité dans l’équipe, beaucoup de résilience. Je n’ai jamais été aussi fier de faire ce métier.»
«Certains ambulanciers ont choisi de ne plus rentrer chez eux»


Francine Desrues, ambulancière et directrice de Swiss Ambulance Rescue à Genève.
«Chez nous, parmi les 27 ambulanciers diplômés et 10 techniciens ambulanciers, il n’y en a pas un qui a montré la moindre crainte de se faire contaminer. Tout le monde répond présent, la solidarité est incroyable. Le souci, c’est plutôt le potentiel manque de matériel, même si pour l’instant nous avons encore de quoi travailler. Et si une peur existe, c’est celle de contaminer les gens qui nous entourent, de rentrer chez nous avec le virus. C’est peut-être même la principale crainte pour l’équipe. Certains ont d’ailleurs fait le choix de ne plus rentrer chez eux, de ne plus voir leur famille pour ne pas prendre de risque.
Et puis, face aux patients Covid, il y a aussi les équipements de protection personnelle, très contraignants pendant toute l’intervention, modifiant nos habitudes d’approche et de prise en charge. Un vrai sauna, là-dedans! Nos patients peuvent vite se retrouver en détresse respiratoire et décompenser très rapidement, nous obligeant à nous adapter face à cette nouvelle maladie avec de nouveaux protocoles, remis à jour sans cesse. Mais il faut avant tout faire attention à soi, car un soignant malade ou blessé ne soigne personne, le temps de se rétablir. Notre métier est bouleversé. Il y a eu un avant, il y aura un après…»
«Va-t-on tenir cette énergie sur le long terme?»


Christophe Studer, ambulancier au Service de protection et sauvetage de la ville de Lausanne.
«Beaucoup de patients ne veulent pas aller à l’hôpital: ils le voient comme un endroit où le virus est concentré. Notre manière de travailler en binôme a complètement changé, avec l’un de nous qui se tient en retrait avec le matériel et l’autre qui est plus proche du patient.
Avant, il y avait ces petits gestes, comme poser une main sur l’épaule, qu’on faisait notamment avec les personnes âgées pour les réconforter, et qui ont évidemment disparu. Entre ambulanciers, il y a une grande solidarité, tout le monde se donne corps et âme. Je me demande juste si on va pouvoir tenir cette énergie sur la longueur.»
«Si nous n’avions pas préparé ça, nous serions dans une merde noire à l’heure actuelle»
Julien*, chef de clinique aux soins intensifs dans un hôpital romand.
«Nos chefs ont fait un énorme boulot de protection, mais aussi d’organisation. Nous avons quasiment quintuplé nos capacités d’intubation. Si nous n’avions pas préparé ça, nous serions dans une merde noire à l’heure actuelle, et j’ai été extrêmement impressionné par la plasticité des hôpitaux. Cependant, une chose reste inquiétante, c’est la question du matériel. Est-ce qu’on aura assez de ventilateurs ou de tuyaux de respirateurs? Car nous devons les changer assez rapidement.
Et puis il y a un problème qui devient de plus en plus clair, c’est celui des anesthésiants. Ils commencent à se faire rares. Nous allons devoir trouver des méthodes de remplacement, parfois plus anciennes, pour endormir nos patients et réapprendre à gérer avec le manque de produits. Le curare (molécule permettant d’anesthésier les muscles respiratoires, ndlr) commence aussi à manquer, nous arrivons au bout des stocks. Le problème des antibiotiques, lui, ne s’est pas encore posé. Ce qui est positif dans tout cela, c'est que nous sommes extrêmement dans l’anticipation.
Un autre problème est celui des compétences. Pas assez de médecins ou de soignants sont formés aux soins intensifs. Les infirmiers anesthésistes qui ont l’habitude de faire face aux patients ventilés travaillent avec nous et sont supervisés par quelqu’un du service, car, encore une fois, l’anticipation nous permet aussi de former les autres. Mais les patients Covid-19 demandent énormément de travail aux soins intensifs et nous sentons la fatigue arriver.»
* Prénom fictif
«J’essaie de parler aux patients lorsque je nettoie leur chambre. Je les encourage»

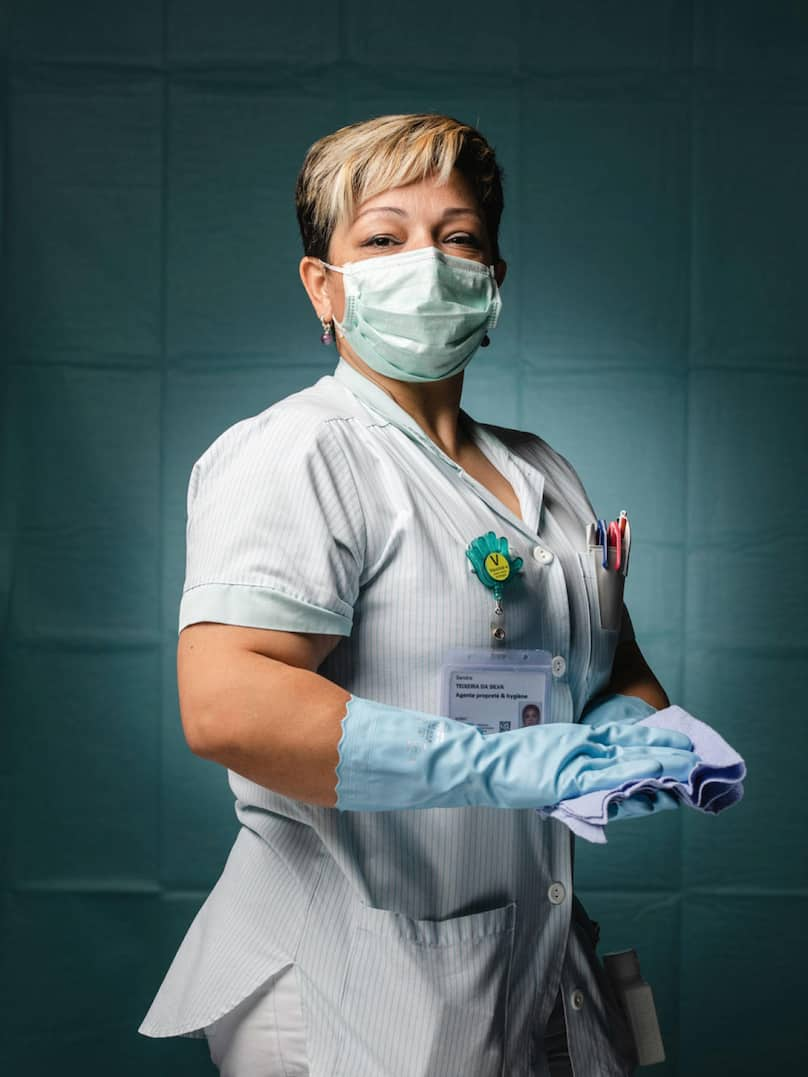
Sandra Teixeira da Silva, service de nettoyage des HUG.
«Lorsque je suis arrivée aux HUG, il y a six ans, c’était à l’époque d’Ebola. Déjà, je nettoyais la chambre du patient infecté, désinfectais son lit à son départ. Aujourd’hui, j’ai vraiment l’impression que les mesures au sein de l’hôpital sont bonnes et nous protègent. Evidemment, nous sommes stressées, mais nous suivons le protocole à la lettre et je redouble d’attention et de concentration lorsque je travaille, pour nous protéger au mieux et protéger les patients qui sont faibles. Entre collègues, nous nous aidons et nous arrivons à faire redescendre la pression tous ensemble. Nous avons aussi un soutien psychologique mis à disposition au besoin.
J’essaie de parler aux patients lorsque je nettoie leur chambre. Je les encourage et les pousse à voir le côté positif, je souris, car c’est aussi très déprimant de rester enfermé dans une chambre toute la journée sans voir ses proches. D’ailleurs, ils nous remercient de notre travail. Je me sens gratifiée lorsqu’ils me rendent un sourire, qu’ils sont contents de me voir ou qu’ils rigolent à mes blagues.»
«Transmettre aux patients les mots de leurs proches, c’est dur et émouvant»


Justine Krähenbühl, infirmière anesthésiste réquisitionnée aux soins intensifs du CHUV.
«Souvent, c’est nous qui appelons les familles pour leur donner des nouvelles. Comme les patients n’ont pas accès au téléphone, ils nous transmettent des messages. «Dites à mon papa qu’on l’aime, qu’on le soutient.» C’est à la fois dur et émouvant de devoir transmettre des paroles aussi intimes, de les voir séparés de leurs proches. Une amie est peut-être décédée du coronavirus, et il n’y a pas eu de cérémonie. C’est horrible à vivre.
Il a fallu apprendre beaucoup de choses en même temps, notamment le logiciel de la prise en charge Covid-19. Les recommandations évoluent chaque jour, on doit courir après les masques. Cela n’aide pas à se sentir en sécurité.
Ce que je trouve joli, c’est que, face à la réquisition et à la modification des horaires de travail (le Conseil fédéral a ordonné la flexibilisation temporaire du temps de travail et de repos du personnel soignant, ndlr), tout le monde y va, tire à la même corde.
Les applaudissements, les banderoles et les mots affichés au CHUV, c’est émouvant, bien sûr. Au-delà, cela fait des années que le personnel soignant attend plus de reconnaissance. Pas seulement en période d’épidémie.»
«Une belle dynamique qui facilite les choses»
Manisinh Souvannaraj-Blanchant, infirmière à l’Unité vaccination avant voyage d’Unisanté réaffectée à la filière Covid du Flon, où elle accueille et trie les patients.
«Mes collègues et moi venons tous d’horizons différents, mais ça fonctionne très bien, il y a une belle dynamique qui rend les choses plus faciles. J’en profite pour adresser un grand remerciement aux étudiants en médecine qui se sont portés volontaires et qui sont notamment chargés de rappeler les patients pour s’informer de l’évolution de leur état. Ils sont d’une grande aide.»
«J’étais prête à affronter une catastrophe, mais je n’imaginais pas ça»


Sara Bouchard, infirmière spécialisée en soins d’urgence au CHUV.
«Ce qui m’a le plus frappée, c’est la vitesse à laquelle l’état des patients se dégrade. La première patiente décédée du Covid-19 ici s’est éteinte en quelques heures. C’est là que j’ai commencé à me rendre compte de la gravité de la situation. La plupart d’entre nous sommes prêts à faire face à toutes sortes de scénarios catastrophes, mais j’imaginais plutôt un incendie ou un tremblement de terre. Pas ça. Les patients qui arrivent aux urgences sont très anxieux, on leur parle beaucoup, on les rassure.
On est partis pour un marathon, on vit à 100 à l’heure, alors quand je rentre chez moi, il me faut un moment à moi, pour me recentrer. Ma famille est très fière de moi et me soutient. Le soir, mon voisin prend son djembé pour accompagner les applaudissements. Cette reconnaissance, sentir qu’on est utile, ça fait du bien. En tant que soignante, je vis une sacrée expérience.»
«Trop angoissés, certains requérants ont été hospitalisés»
Christine Hundt, infirmière à l’unité de soins aux migrants d’Unisanté.
«Dans le foyer pour requérants d’asile d’Ecublens où j’interviens, la situation exacerbe les inquiétudes de gens déjà fragilisés. Quelque 130 personnes, dont des familles, vivent là. Face à nos masques, un homme m’a dit avoir l’impression d’être replongé dans la crise d’Ebola qu’il avait vécue en Afrique.
C’est difficile d’isoler des gens qui vivent en communauté. Les chambres sont petites et spartiates, les enfants sont aussi confinés… Nous avons dû beaucoup rassurer, expliquer.
L’organisation des espaces communs a été revue, un tournus a été mis en place pour la douche. Il a fallu hospitaliser certaines personnes trop angoissées. Mais notre hiérarchie a bien anticipé en prenant rapidement des mesures, comme un Portakabin et un renfort de personnel. Il y a une grande entraide au sein de tout le personnel infirmier et administratif, ainsi qu’avec l’EVAM» (Etablissement vaudois d’accueil des migrants, ndlr).
«Derrière notre attirail de protection, il y a l’humain»
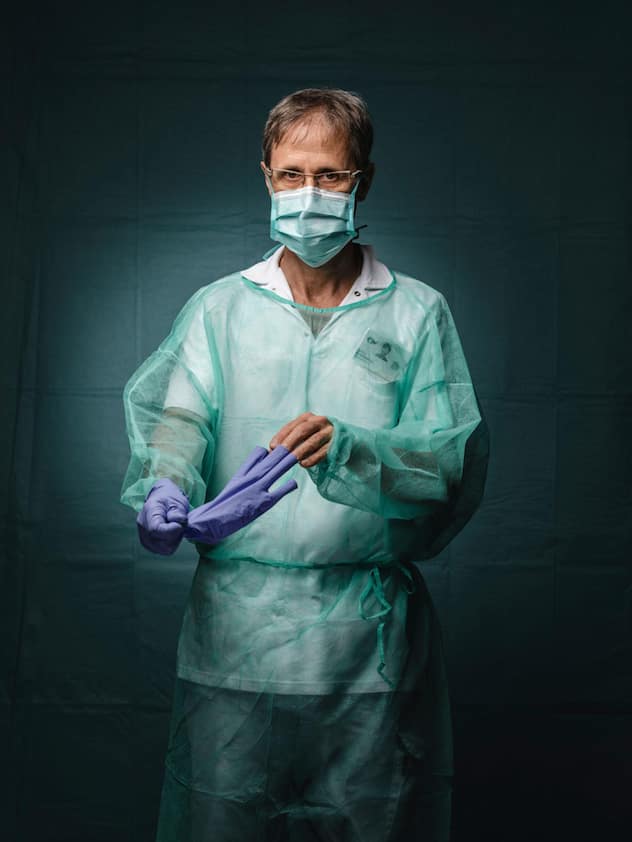
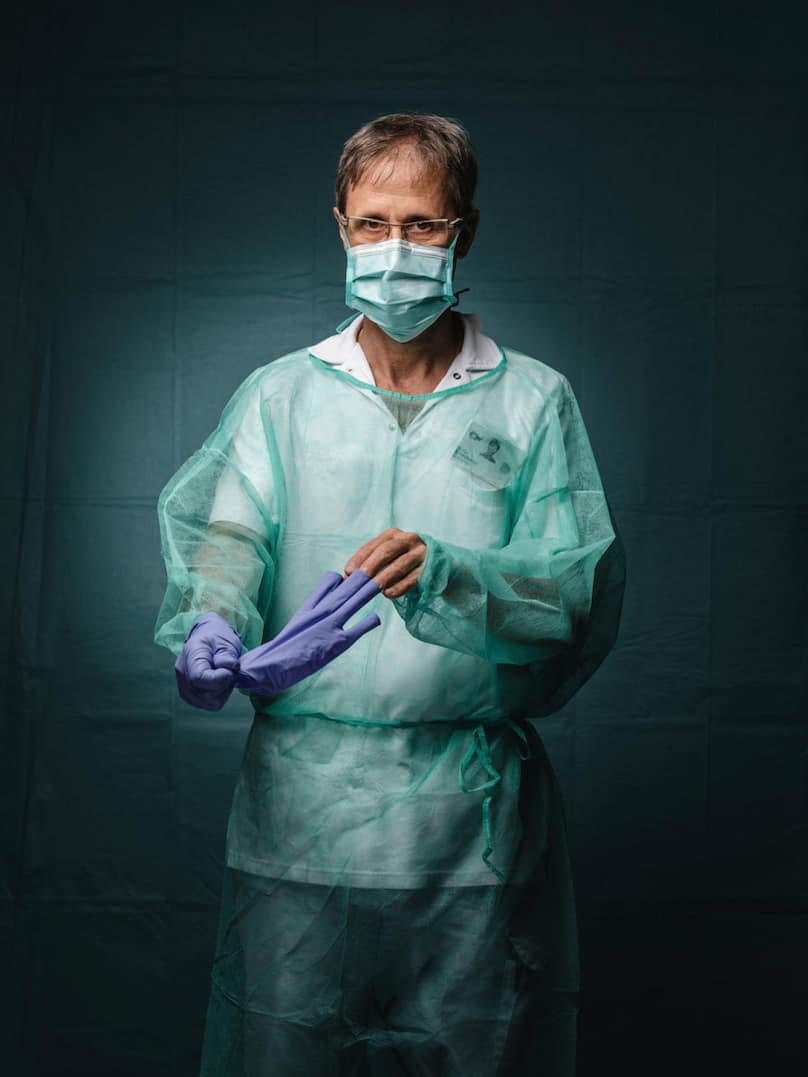
Luca Imperatori, infirmier aux soins intensifs du CHUV.
«Le plus difficile pour moi, c’est d’être complètement coupé du monde du patient, qui n’a plus aucun contact avec ses proches. De temps en temps, on lui met le téléphone à l’oreille pour qu’il puisse les entendre. Normalement, la durée moyenne du séjour est de cinq à six jours, mais ceux qui arrivent avec une pathologie pulmonaire vont rester longtemps ici. On sait qu’une partie des soignants va être contaminée. Cela n’empêche pas de faire au mieux.
J’ai tenu à poser avec une main gantée et une main nue parce que cette nuit, j’ai accompagné un patient jusqu’à son décès. J’ai voulu exprimer que, même avec ces barrières, derrière nos attirails de protection, nos blouses, nos masques, nos lunettes, il y a l’humain, qui essaie de faire au mieux.»
«La mise sous contrôle du matériel critique a pu frustrer»
Audrey Zimmer, cheffe de service approvisionnements et logistique patients au CHUV.
«Nos équipes sont constamment et fortement sollicitées. Elles doivent faire preuve d’une flexibilité permanente, pour participer au déplacement d’une unité, réaménager des locaux, acheminer le matériel médical et les équipements à la bonne place, transférer un patient d’un étage à l’autre, renforcer une autre équipe… Nous sommes en forte interaction avec les unités de soins pour adapter nos processus et les expliquer. Nous avons dû mettre sous contrôle l’accès au matériel critique que sont les masques chirurgicaux, les masques FFP2 ou les blouses jetables, ce qui a parfois donné lieu à des frustrations et à des inquiétudes.
Les professions de la logistique ne sont pas forcément toujours visibles. Là, les différents corps de métiers de l’hôpital se sont rendu compte de la rapidité avec laquelle nos équipes réagissent et s’adaptent.
Quand le virus du Covid-19 est entré dans nos murs, il a fallu composer avec un certain degré d’inquiétude. Nous avons bien expliqué les mesures de protection à suivre, données par l’OFSP. Le temps d’absorber le flux d’informations, désormais les choses roulent, tout le monde est investi. Mais les risques d’épuisement sont réels et il faut s’accorder des moments de répit lorsque c’est possible.»

